Weil Zahnimplantate gegenüber natürlichen Zähnen anfälliger für okklusale Probleme durch übermäßige Belastung sind, ist die ideale Okklusion bei Implantaten von größter Bedeutung für die orale Funktion und zur Vorbeugung implantatbedingter Komplikationen. Nachdem eine starre Fixierung des Zahnimplantats erreicht ist, hängt die Gesundheit der damit verbundenen Hart- und Weichgewebe von der mechanischen Belastung und von Spannungen durch die okklusale Belastung ab. Folglich ist die übermäßige Kraft, die durch unerwünschte okklusale Kontakte ausgeübt wird, eine primäre Ursache für Periimplantitis und Knochenverlust in der Implantatregion. Darüber hinaus können bei okklusaler Überlastung auch mechanische Komplikationen wie sich lösende Schraubverbindungen und Frakturen sowie Prothesen- und Implantatfrakturen auftreten.1 Dieser Artikel zeigt, wie sich Zähne und Implantate hinsichtlich ihres Verhaltens gegenüber okklusalen Stress unterscheiden.
Zähne versus Zahnimplantate
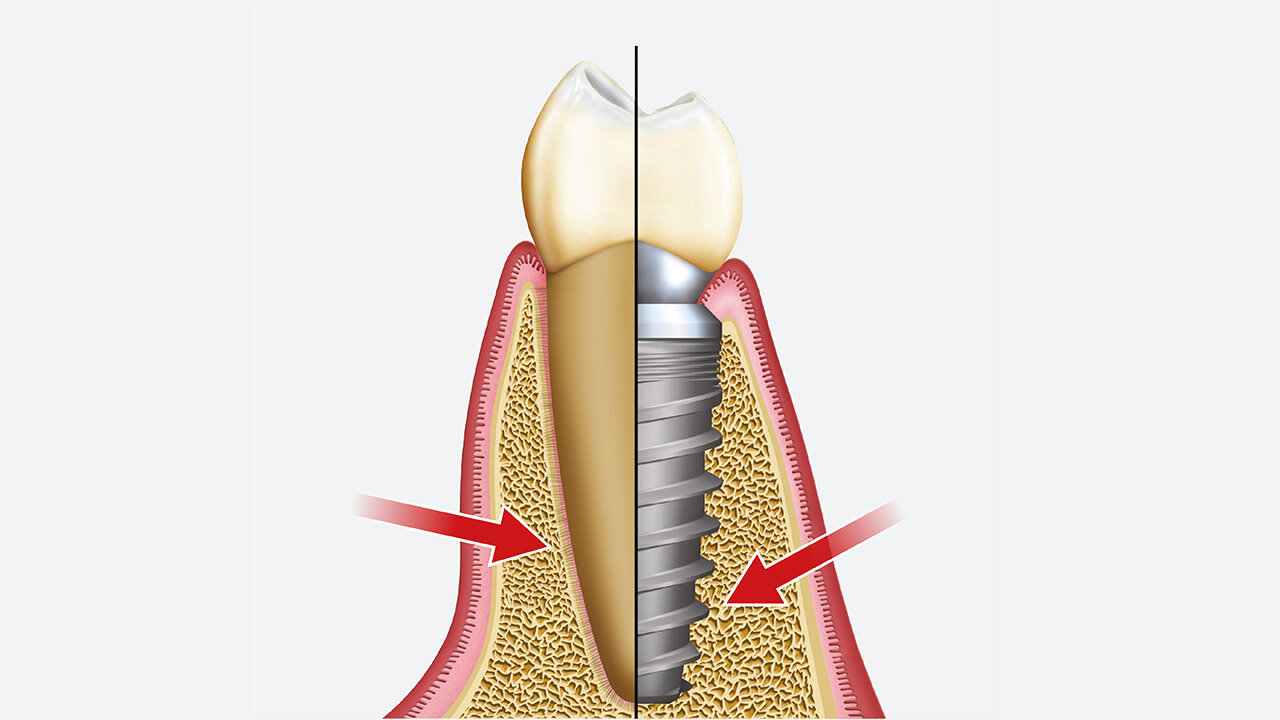
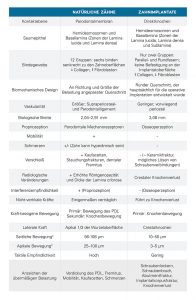
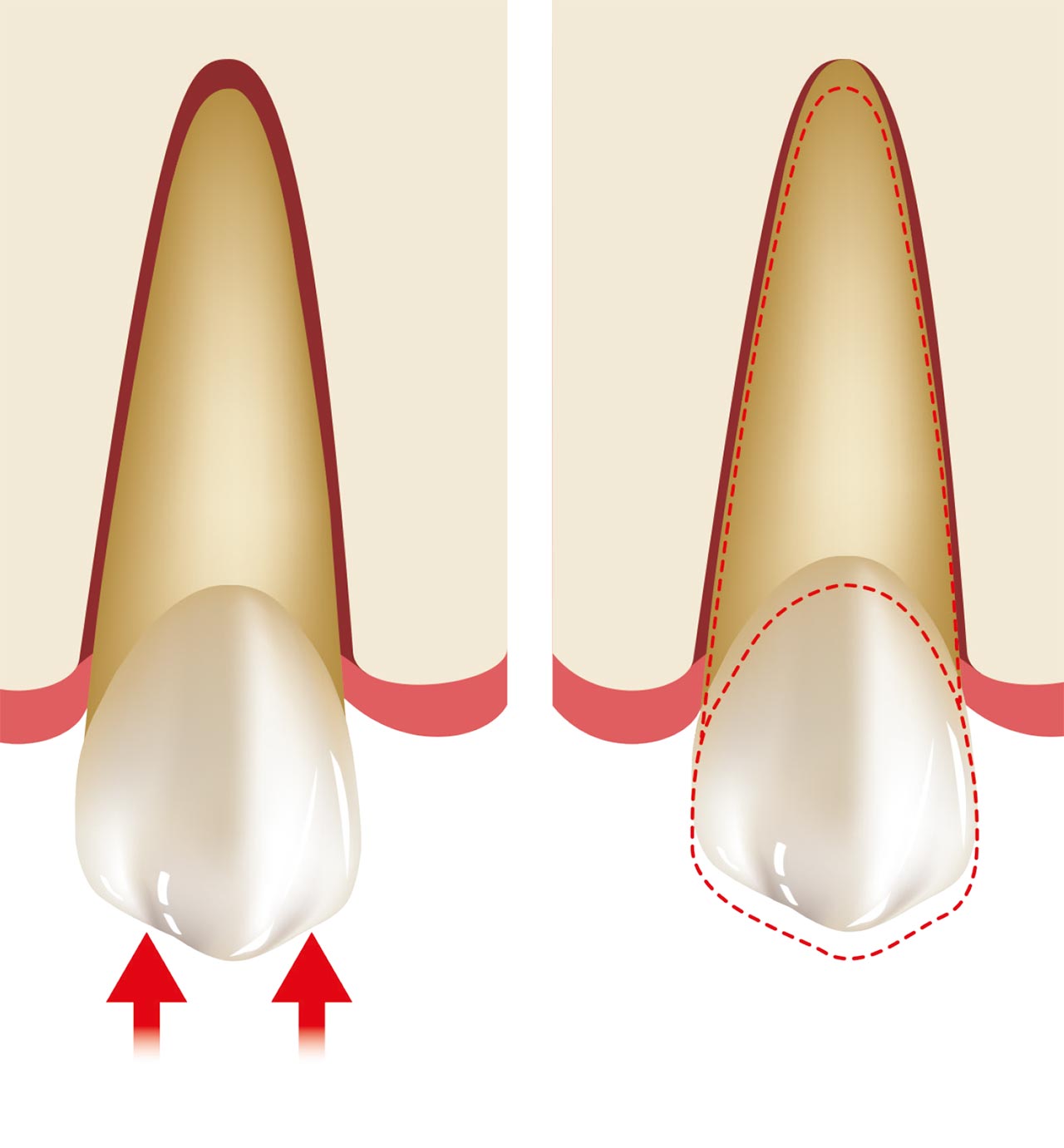
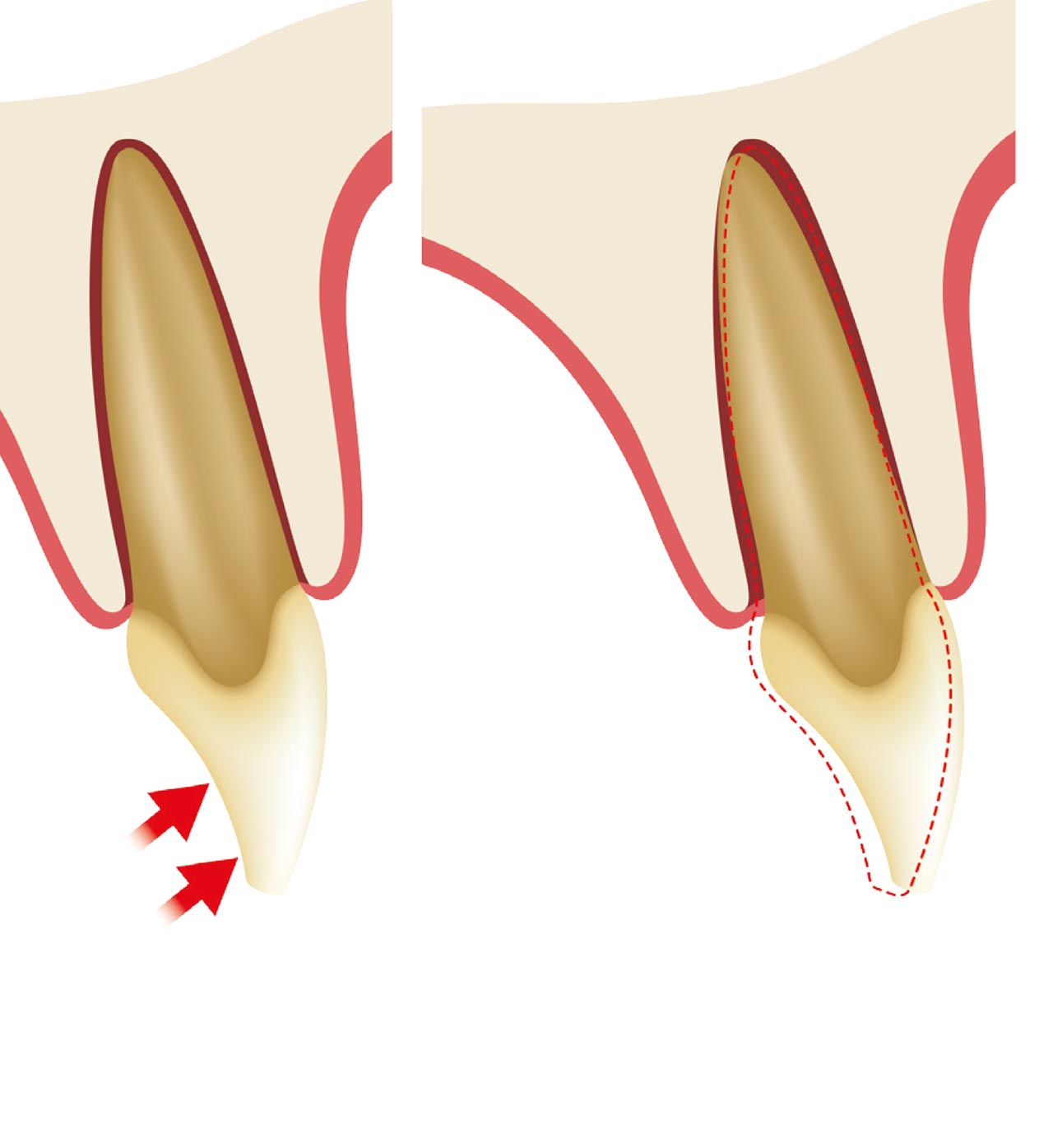
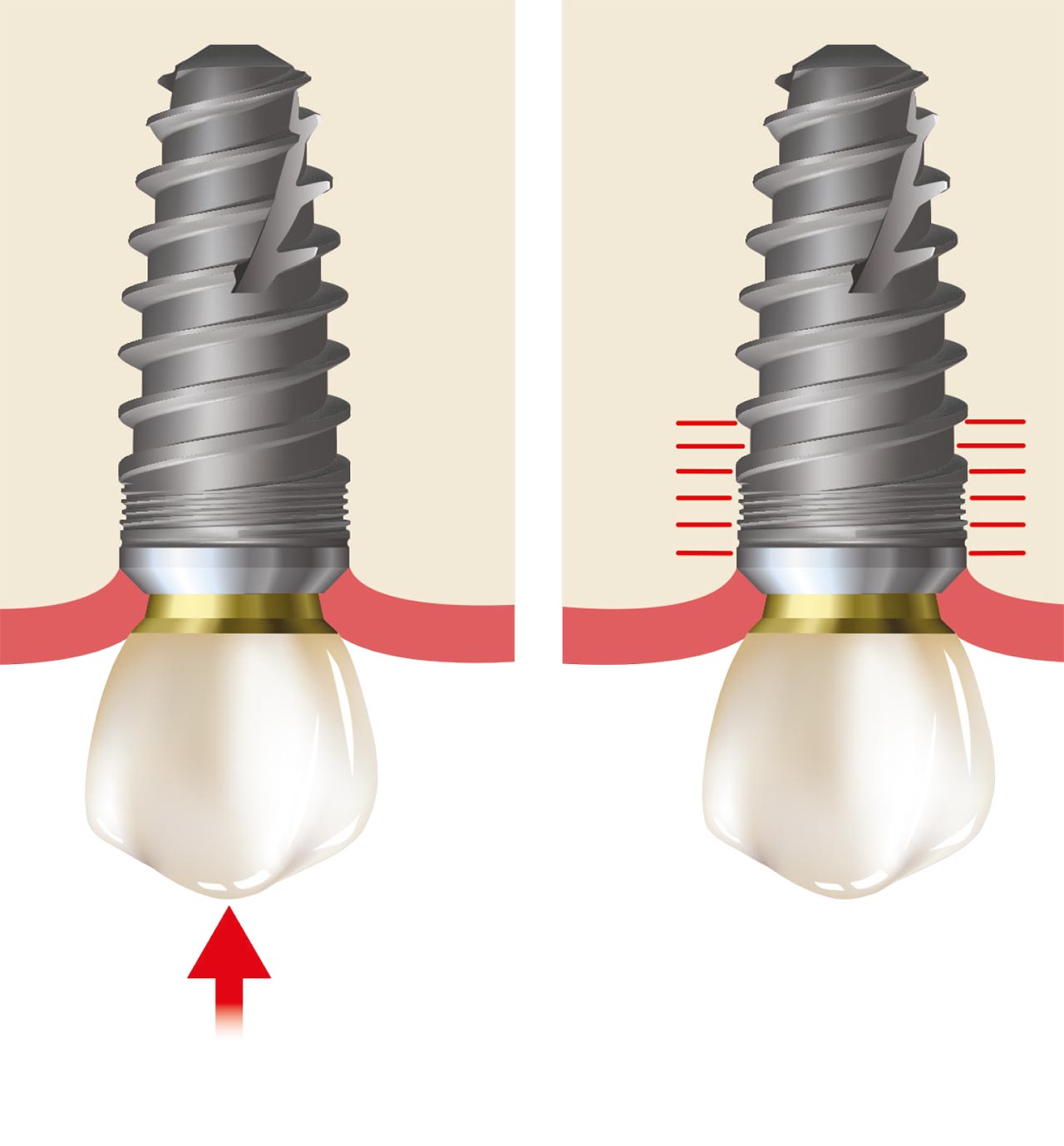
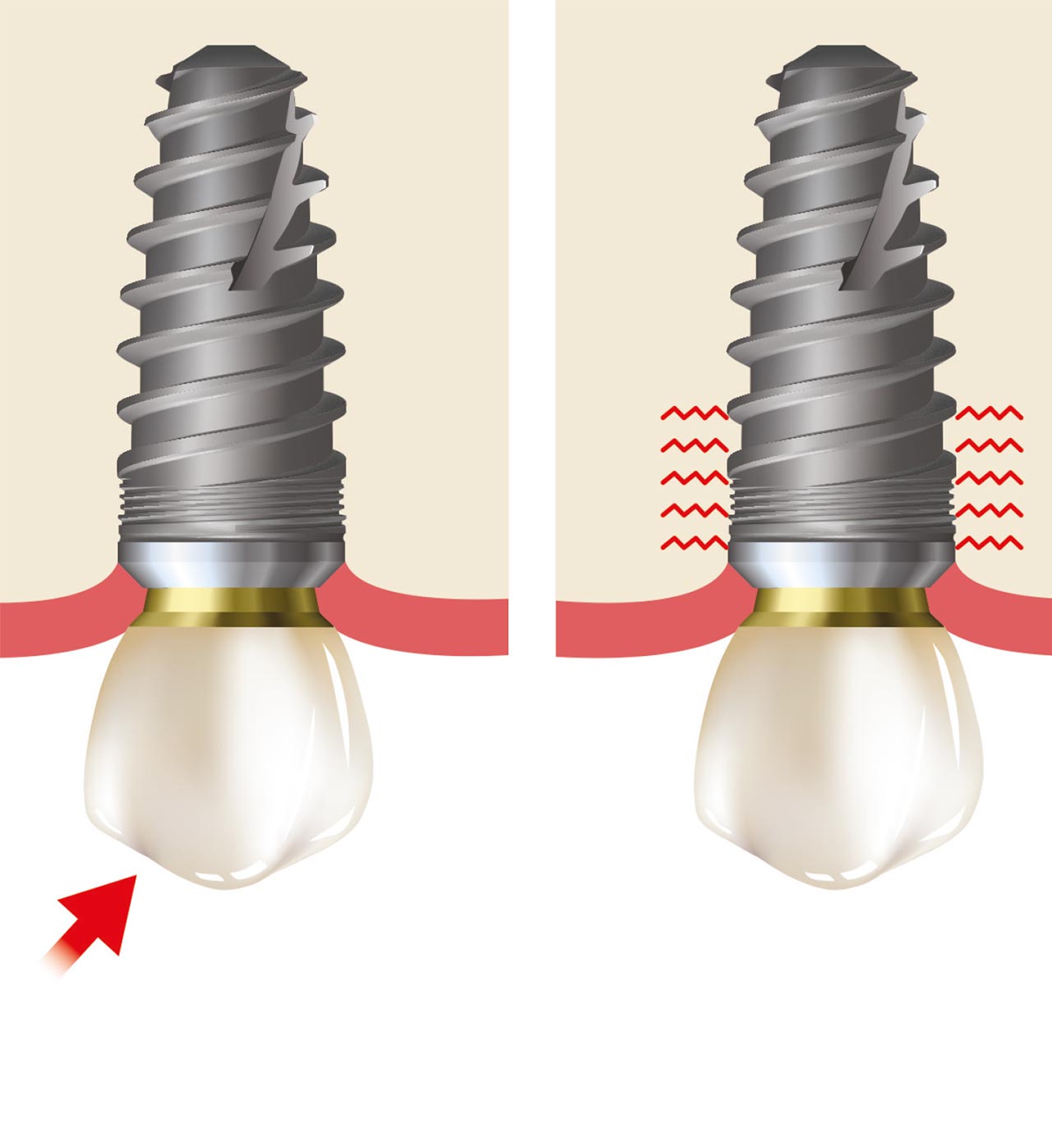
Ein natürlicher Zahn wird durch ein parodontales Ligament (PDL) aufgehängt, das eine axiale Verschiebung (~ 25-100 μm) ermöglicht, während ein enossales Implantat eine knöcherne Grenzfläche mit minimaler axialer Verschiebung (~ 3-5 μm) aufweist. Das PDL, das einen natürlichen Zahn umgibt, ist funktional für axiale Lasten ausgerichtet und ermöglicht physiologisch-funktionale Anpassungen als Reaktion auf übermäßige okklusale Belastungen. Darüber hinaus ermöglicht das PDL die Anpassung an die Kieferverformung und Torsion in den natürlichen Zähnen. Im Gegensatz dazu fehlt Zahnimplantaten ein unterstützender PDL-Mechanismus, sodass diese in einem linearen und elastischen Muster verschoben werden, das völlig von der elastischen Verformung des Stützknochens abhängig ist.
Implantate anfällig für kraftbezogene Probleme
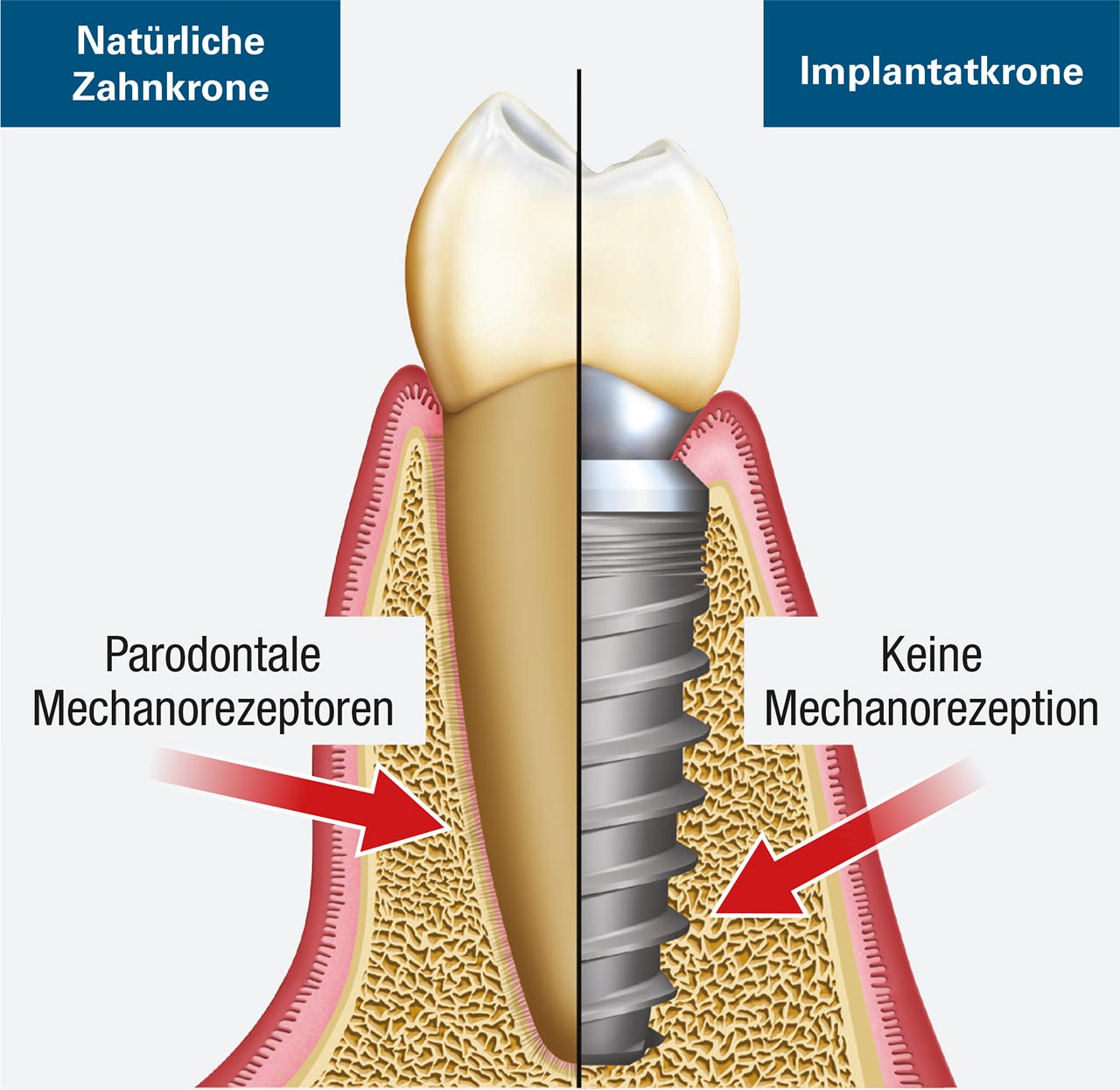
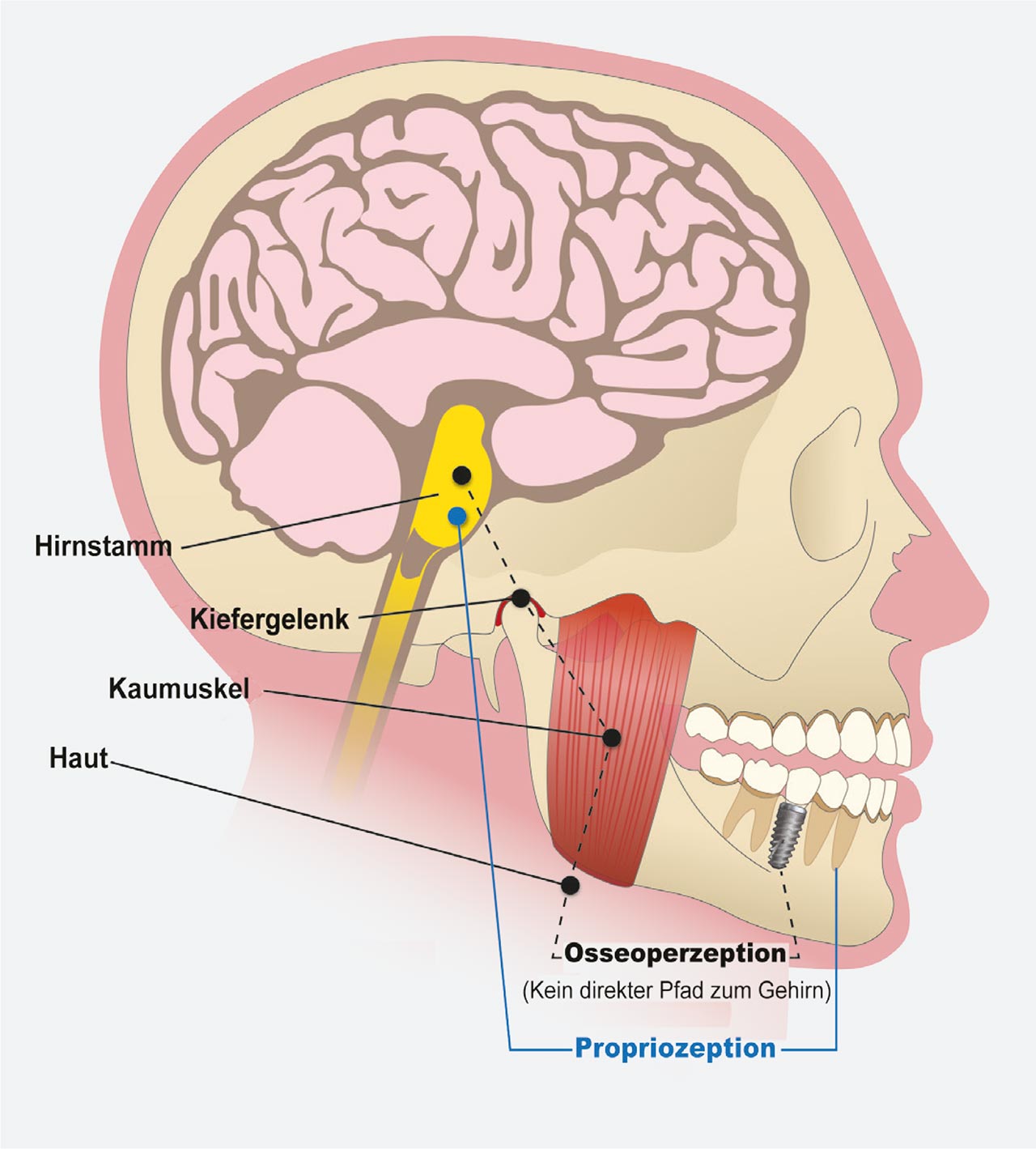
Studien haben gezeigt, dass mechanische Belastung oder Belastung jenseits der physikalischen Grenzen von Hartgewebe eine primäre Ursache für Knochenverlust rund um belastete Implantate ist.4 Das PDL, das rund um natürliche Zähne vorhanden ist, enthält parodontale Mechanorezeptoren, die eine Schlüsselrolle in den sensorischen Unterscheidungsfähigkeiten und der Kontrolle der Kieferfunktion spielen. Diese neurophysiologischen Rezeptoren übertragen Informationen von den Nervenenden über die Größe, die Richtung und die Rate der okklusalen Belastung für die sensorische Wahrnehmung und die neuromotorische Kontrolle. Daher bemerken Patienten es in der Regel, wenn bei natürlichen Zähnen eine Hyperokklusion auftritt, die für gewöhnlich zu Sensibilität und Schmerzen führt. Nach dem Zahnverlust werden diese intdentalen und parodontalen Mechanorezeptoren nekrotisch und resorbieren, was zu einem Verlust der feinen propriozeptiven Kontrolle führt. Demzufolge sind Implantate, bei denen die Vorteile des mit den Zähnen verbundenen PDL fehlen, sehr anfällig für okklusale Überlastung.
Auswirkungen nicht-axialer (horizontaler) Kräfte
„Das Ziel der IPO ist, die biomechanische Belastung auf die Implantat-Kontaktebene und die Prothese zu reduzieren.“
Okklusale Belastung kann zu drei Arten von Kräften führen, die auf Zahnimplantate wirken: Kompressions-, Zug- und Scherkräfte. Knochen verhalten sich bei Kompression am stärksten und bei Scherkräften am schwächsten. Die meisten Kaukräfte wirken nicht vertikal, sondern horizontal (nicht-axial). Wenn natürliche Zähne nicht-vertikaler Belastung ausgesetzt sind, passen sich Zähne besser an als Zahnimplantate. Studien haben gezeigt, dass seitliche Kräfte auf einen gesunden natürlichen Zahn schnell vom Knochenkamm in Richtung der Spitze des Zahnes abgeführt werden. Ein Zahnimplantat wird sich jedoch nicht drehen oder verdrehen; daher wird die nicht-vertikale Belastung höchstwahrscheinlich zu einem Trauma des unterstützenden Knochens führen. Die Belastung wird Knochenmikrofrakturen verursachen, was zu einem möglichen Knochenverlust oder einem mechanischen Versagen der Prothesenkomponenten führt.
Implantatgeschützte Okklusion
Das Konzept der implantatgeschützten Okklusion (implant-protected occlusion, IPO) wurde von Dr. Carl Misch für die prothetische Rehabilitation mit Zahnimplantaten entwickelt. Das Ziel der IPO ist, die biomechanische Belastung auf die Implantat-Kontaktebene und die Prothese zu reduzieren.5 Das ideale Okklusionsschema für eine Implantatprothese ist darauf ausgelegt, die Belastung des Implantatsystems zu kontrollieren, eine prothetische und biologisch annehmbare Implantat-Kontaktebene zu schaffen und die Langzeitstabilität des Randknochens, des Weichgewebes und der Prothese aufrechtzuerhalten. Die IPO-Prinzipien befassen sich mit mehreren Zuständen, um die Belastung des Implantatsystems zu verringern, einschließlich der vorhandenen Okklusion, des Implantatkorpuswinkels zur Okklusallast, des Höckerwinkels der Implantatkronen, der Breite der Okklusalebene, der gegenseitig geschützten Artikulation, der freischwingenden oder Offsetbelastung, der Kronenkontur, der okklusalen Kontaktposition und der zeitlichen Abläufe der okklusalen Kontakte.
Fazit
Für die orale Funktion und die Prävention von dentalimplantatbedingten Komplikationen ist eine ideale Implantatokklusion von größter Bedeutung. Um die Behandlung eines Implantatfalls ordnungsgemäß zu planen, muss der Behandelt ein grundlegendes Verständnis der Unterschiede zwischen Zähnen und Zahnimplantaten in Bezug auf okklusale Kräftebelastung haben. Aufgrund biomechanischer Unterschiede zwischen Zähnen und Implantaten müssen bei der Entwicklung von okklusalen Schemata für die prothetische Rehabilitation Modifikationen vorgenommen werden. Das Thema der Zahnimplantat-Okklusion ist sehr komplex; daher muss der Behandelt bei der Erstellung eines okklusalen Schemas viele Faktoren für jede spezifische Art von Prothese berücksichtigen.
Randolph R. Resnik, DMD, MDS
Literatur
1. Schwarz MS. Mechanical complications of dental implants. Clin Oral Implants Res. 2000;11 Suppl 1:156-8.
2. Schulte W. Implants and the periodontium. Int Dent J. 1995 Feb;45(1):16-26.
3. Parfitt GJ. Measurement of the physiological mobility of individual teeth in an axial direction. J Dent Res. 1960 May-Jun;39:608-18.
4. Misch CE. Early crestal bone loss etiology and its effect on treatment planning for implants. Postgrad Dent. 1995;3:3-17.
5. Misch CE. Dental Implant Prosthetics. 2nd ed. St. Louis: Mosby. 2014.